Наиболее распространенные патологии развития мочеполовой сферы мальчиков, выявляющиеся на обследовании – это варикоцеле и крипторхизм.
Варикоце́ле — расширение вен гроздьевидного сплетения семенного канатика, связанное с нарушением оттока крови по яичковым венам. Наиболее часто выявляется при врачебном осмотре. По локализации чаще слева, ввиду анатомической особенности.
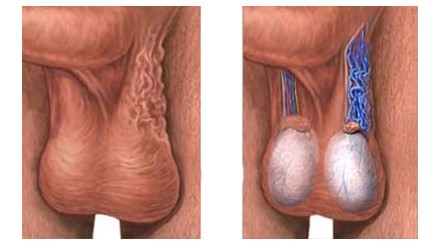
Классификация по Исакову Ю.Ф. (1977 год), которая прочно укрепилась в детской хирургической практике, помимо выраженности варикоцеле оценивает его влияние на трофику яичка.
I степень — варикоцеле не заметно визуально, но четко определяется пальпаторно, особенно при напряжении;
II степень — варикозные узлы явно определяются визуально, но размеры и консистенция яичка не изменены;
III степень — на фоне выраженного варикозного расширения вен отмечаются уменьшение и тестоватость яичка.
Варикоцеле относится к распространенным заболеваниям детской репродуктивной системы, 12.4%-25.8% (Исаков Ю.Ф., 1969; Ерохин А.П., 1979).
Причины возникновения варикоцеле
• Возвратный ток крови по левой яичковой вене (рефлюкс) из левой почечной вены (в результате более высокого давления в левой почечной вене);
• Врожденная слабость венозных стенок, сопровождающаяся расширением извитостью вен, недостаточностью механизмов венозных клапанов;
• Повышение внутрибрюшного давление и нарушение клапанной функции вен (занятий тяжелой атлетикой);
• Артерио-венозные «конфликты»;
• Объемные образования приводящие к компрессии вен и нарушению оттока крови из яичка;
Каким образом варикоцеле влияет на фертильность (плодовитость) или возможность иметь детей:
- Изменяется температурная регуляция яичка, чаще в сторону повышения температуры;
- Нарушается гормональный статус (угнетение секреции гонадотропинов или андрогенов);
- Изменение метаболических процессов приводящих к накоплению свободных радикалов в ткани яичка, токсических метаболитов из почек, надпочечников в яички;
Жалобы и клиническая картина
В большинстве случаев это заболевание начинается в период полового созревания. Варикоцеле может никак себя не проявлять, и диагноз устанавливается случайно, при проведении каких-либо медицинских осмотров.
В ряде случаев больные предъявляют жалобы на периодические тянущие боли в соответствующей половине мошонки, паховой области и в бедре. Боли могут усиливаться при физической нагрузке, половом возбуждении и в вертикальном положении тела. Иногда больные предъявляют жалобы на наличие расширенных вен в мошонке выявляемых самостоятельно и акцентирующих внимание больного, особенно в период полового созревания.
Залогом ранней диагностики и своевременного лечения являются профилактические осмотры в поликлинике.
«Золотым стандартом» в диагностике варикоцеле в настоящее время считается УЗИ органов мошонки с допплерографией. Иногда возникает необходимость проведение УЗИ брюшной полости, компьютерной томографии, ангиографии, чтобы исключить стеноз почечной вены или её сдавление опухолью или фиброзными спайками.
Хирургическое лечение необходимо проводить:
1. в случаях одностороннего варикоцеле II и III степени
2. при уменьшении объема яичка с одной или двух сторон
3. детям с 2-х сторонним варикоцеле
Крипторхизм
В настоящее время крипторхизм остается одной из важнейших проблем хирургии детского возраста. Связано это с тем, что будущее репродуктивное здоровье ребенка в этой ситуации находится под угрозой.
Крипторхизм означает «скрытые яички». Крипторхизм — аномалия положения яичка, при которой одно или оба яичка отсутствуют в мошонке, задерживаясь по пути следования из брюшной полости в мошонку. Встречается у 30% недоношенных детей и у 3 - 4% новорожденных, рожденных в срок. Различают правосторонний (50%), левосторонний, двусторонний. Возможен приобретенный крипторхизм, как следствие травмы или неудачного оперативного вмешательства по поводу другой хирургической патологии (грыжесечение, операции по поводу гидроцеле и др.).
Причины возникновения:
- Гормональные – нарушение секреции гонадотропинов плода и в раннем послеродовом периоде являются главным фактором крипторхизма;
- Структурные – нарушение рецепторного аппарата яичка, то есть снижение или отсутствие чувствительности соответствующих рецепторов;
- Механические причины, как правило, препятствия на пути следования яичка из брюшной полости в мошонку;
- Генетические – известно более 50 синдромов, при которых крипторхизм является симптомом (трисомия по хромосоме 13, синдромы Барде-Бидля, Прадера-Вилли и др.);
1. Аномалии опускания (крипторхизм) (А.П. Ерохин 1995 год)
1). Ретенция (задержка):
а) паховая;
б) брюшная;
2). Эктопия:
а) паховая поверхностная;
б) промежностная;
в) бедренная;
г) лобковая;
д) пениальная;
2. Аномалии гистиоструктуры:
1). Гипоплазия;
2). Дисгенезия;
3. Аномалии числа:
1) Анорхизм;
2) Монорхизм;
3) Полиорхизм;
До определенного момента внутриутробного развития яички находятся в брюшной полости. А к моменту рождения опускаются в мошонку.
В настоящее время выделяют две фазы миграции яичек из брюшной полости в мошонку:
1. Трансабдоминальная миграция яичка (протекает между 10 и 23 неделями внутриутробного развития).
2. Пахово-мошоночная миграция яичка (начинается примерно на 26 неделе и заканчивается между 28 неделей беременности и рождением).
У доношенных детей эти фазы к моменту рождения только завершаются. С этим связанно резкое увеличение процента детей с крипторхизмом среди недоношенных детей.
Осложнения криторхизма.
1. Бесплодие. Особенно высокий процент бесплодия у детей с двусторонним абдоминальным крипторхизмом, когда оба яичка располагаются в брюшной полости;
2. Гормональные нарушения (андрогенная недостаточность) нарушение формирования вторичных половых признаков (расстройство потенции, евнухоидные пропорции тела, недостаточно выраженные вторичные половые признаки);
3. Малигнизация (в 5 раз чаще, чем в популяции). 2—15% по данным разных авторов;
4. Ущемление крипторхированного яичка;
5. Перекрут крипторхированного яичка;
6. Воспаление крипторхированного яичка;
Диагностика крипторхизма.
В структуре диагностики крипторхизма можно выделить несколько важных моментов. В первую очередь необходимо определить место нахождения яичка и оценить его размеры, структуру, анатомическое строении.
Помимо осмотра и пальпации показано проведение УЗИ диагностики, которая более точно отвечает на поставленные вопросы.
Ультразвуковое исследование гонад в настоящее время является наиболее доступным методом, который позволяет обнаружить «неопущенное» яичко, определить его место нахождение, размеры, объем, состояние окружающих тканей, структуру, состояние кровотока. Доплерография проводится для оценки состояния кровотока в неопущенном яичке.
Лечение крипторхизма.
Основным критерием нормального развития яичка является его правильное место нахождение, т.е. в мошонке. Таким образом, основной задачей хирурга является достижение этого результата. В настоящее время начинать оперативное лечение крипторхизма рекомендовано с 6 месяцев до 1 года.
Это связано с тем, что до 6 месяцев возможно самопроизвольное низведение яичка в мошонку. В связи с тем, что у мальчиков до 6 месяцев течет период минипубертата, который сопровождается высоким уровнем мужских половых гормонов, и яичко может самостоятельно опустится в мошонку. К 6 месяцам этот период заканчивается и уровень половых гормонов резко снижается и остается таковым до периода пубертата (11-14 лет). Таким образом, после 6 месяцев самостоятельное низведение яичка в мошонку практически ровно нулю.
Вторая пороговая цифра связана с возникновением дистрофических изменений сосудов крипторхированного яичка. К возрасту 3 лет эти процессы могут стать необратимыми.
В настоящее время принята активная хирургическая тактика в лечении крипторхизма.
1. Сохранение фертильности;
2. Сохранение гормональной функции яичка;
3. Предупреждения осложнений, к которым предрасположено крипторхированное яичко — малигнизация, перекрут;
4. Профилактика и коррекция психосексуальных нарушений;
5. Достижение косметического эффекта;
Гипоспадия - самый частый врожденный порок развития полового члена, характеризующийся смещением наружного отверстия уретры проксимально в сторону промежности, вентральным искривлением ствола полового члена, расщеплением крайней плоти, которая располагается сверху полового члена, нависая в виде «капюшона».
За последнее время частота рождения мальчиков с данной патологией возросла. Зачастую гипоспадия сочетается с другими аномалиями развития такими, как паховые грыжи, крипторхизм, водянка оболочек яичек, гидронефроз, пузырно-мочеточниковый рефлюкс и др.
Гипоспадия вызывается различными внешними и внутренними факторами, влияющими на эмбриогенез уретры, например: участившийся прием гормонов при угрозе выкидыша и преждевременных родов, воздействие неблагоприятных экологических факторов, особенно в ранний период развития беременности, в районах с неблагоприятной экологической ситуацией. В настоящее время доказан наследственный фактор в развитии гипоспадии у детей. По наблюдениям урологов частота семейной гипоспадии варьирует в пределах 10% - 20%.
Классификация гипоспадии по Barcat (в зависимости от расположения наружного отверстия мочеиспускательного канала):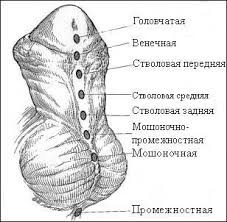
I. Передняя гипоспадия:
а) головчатая;
б) венечная;
в) передне-стволовая.
II. Средняя гипоспадия:
а) средне-стволовая.
III. Задняя гипоспадия:
а) задне-стволовая;
б) стволо-мошоночная;
в) мошоночная;
г) промежностная;
Лечение гипоспадии осуществляется исключительно хирургическим способом. Перед оперативным вмешательством необходимо провести комплексное обследование пациента, позволяющее дифференцировать гипоспадию с другими нарушениями формирования пола. С этой целью кроме общего осмотра пациента выполняют кариотипирование (особенно в случаях проксимальных форм гипоспадий и в сочетании гипоспадии с крипторхизмом), УЗИ органов малого таза и мочевыводящих путей, в некоторых случаях требуется консультация эндокринолога и генетика. В случае сочетания гипоспадии с пороками почек и мочевыводящих путей пациент нуждается в глубоком клиническом обследовании с применением рентгеноурологических, радиоизотопных и эндоскопических методов диагностики.
Цели хирургического лечения пациентов с гипоспадией:
1) полное расправление искривленных кавернозных тел, обеспечивающих эрекцию, достаточную для совершения полового акта;
2) создание артифициальной уретры достаточного диаметра и длины без свищей и стриктур из тканей, лишенных волосяных фолликулов;
3) уретропластика с использованием собственной ткани пациента с адекватным кровоснабжением, обеспечивающим рост созданной уретры по мере физиологического роста кавернозных тел;
4) максимальное устранение косметических дефектов полового члена с целью психоэмоциональной адаптации пациента в обществе;
Оптимальный возраст для оперативного лечения
С момента внедрения последних достижений науки в современную медицину открылись широкие возможности пересмотреть целый ряд концепций в пластической хирургии полового члена. Наличие микрохирургического инструментария, оптического увеличения и применение инертного шовного материала позволили минимизировать операционную травму и выполнять успешные операции у детей в возрасте от 6 месяцев. Оптимальным временем лечения гипоспадии считается возраст от 6 до 18 (24) месяцев жизни ребенка, поскольку в этом возрасте соотношение размеров кавернозных тел и запаса пластического материала (собственно кожа полового члена) оптимальны для выполнения оперативного вмешательства.